子宫颈癌诊断与治疗指南(2021年版)
中国抗癌协会妇科肿瘤专业委员会
[关键词] 子宫颈癌;诊断;治疗;指南
编写专家
主 编:
周 琦 重庆大学附属肿瘤医院
副主编:
盛修贵 中国医学科学院肿瘤医院深圳医院
学术秘书:
邹冬玲 重庆大学附属肿瘤医院
李雨聪 重庆大学附属肿瘤医院
龙行涛 重庆大学附属肿瘤医院
主要编写人员(按姓氏笔画排序):
王 莉 河南省肿瘤医院
王纯雁 中国医科大学肿瘤医院/辽宁省肿瘤医院
古扎丽努尔·阿不力孜 新疆医科大学附属肿瘤医院
龙行涛 重庆大学附属肿瘤医院
田小飞 陕西省肿瘤医院
刘乃富 山东省肿瘤医院
刘开江 上海交通大学医学院附属仁济医院
孙蓬明 福建省妇幼保健院
玛依努尔·尼牙孜 新疆维吾尔自治区人民医院
李雨聪 重庆大学附属肿瘤医院
李隆玉 江西省妇幼保健院
邹冬玲 重庆大学附属肿瘤医院
张国楠 四川省肿瘤医院(电子科技大学医学院附属肿瘤医院)
陈 刚 华中科技大学同济医学院附属同济医院
周 琦 重庆大学附属肿瘤医院
柯桂好 复旦大学附属肿瘤医院
夏百荣 中国科学技术大学附属第一医院
郭红燕 北京大学第三医院
黄 奕 湖北省肿瘤医院
黄曼妮 中国医学科学院肿瘤医院
盛修贵 中国医学科学院肿瘤医院深圳医院
康 山 河北医科大学附属第四医院
蔡红兵 武汉大学中南医院
子宫颈癌发病率居女性生殖系统恶性肿瘤第2位,根据世界卫生组织(World Health Organization,WHO)的数据,全球每年有新增病例53万,约25万女性因子宫颈癌死亡,其中发展中国家女性因子宫颈癌死亡人数占全球女性因子宫颈癌死亡人数的80%。在西方发达国家,由于人乳头瘤病毒(human papilloma virus,HPV)疫苗的使用和子宫颈癌筛查的普及,子宫颈癌发病率缓慢下降;在中国,每年新增子宫颈癌病例约14万,死亡病例约3.7万。
本指南适用于子宫颈鳞癌、腺癌、腺鳞癌及子宫颈小细胞神经内分泌肿瘤(neuroendocrine carcinoma of the cervix,NECC)。其他特殊病理学类型,如透明细胞癌、肉瘤等发病率低,国际、国内尚未就诊断与治疗方法达成共识,因此,本指南不包括这些少见病理学类型的诊治,部分诊治可参照本指南。在临床实践中,根据医院的设备、技术条件以及患者的病情,国际上推荐采用最适合的符合指南的方法诊治患者。对于病情复杂的子宫颈癌,临床医师应灵活应用指南,不适用于本指南的情况下建议参考高级别循证医学证据及研究结果,并鼓励参加临床试验。
1分期
1.1 分期规则
子宫颈癌分期规则采用国际上统一使用的国际妇产科联盟(International Federation of Gynecology and Obstetrics,FIGO)2018年分期(表1)、TNM分期作为参考(表2)[1]。FIGO 2018年子宫颈癌分期与2009年分期相比,主要有以下不同:
① 因存在取材和病理“伪影”误差,微小浸润癌的分期不再考虑病变宽度。
② ⅠB期根据子宫颈病变的最大直径细分为ⅠB1、ⅠB2和ⅠB3期。
③ 由于淋巴结受累其预后更差,所有伴淋巴结转移的病例归为ⅢC期,若仅有盆腔淋巴结阳性,则为ⅢC1期;若腹主动脉旁淋巴结也受累,则为ⅢC2期,分期规则还指出,添加符号标明影像学评估为“r”,已获得病理学确诊的为“p”。因此,FIGO 2018年子宫颈癌分期规则为临床结合影像学及病理学诊断结果的分期。
分期需注意以下4点:
① 需2名及以上高年资医师共同查体明确临床分期,有条件时最好在麻醉状态下行盆腔检查。
② 分期有分歧时以分期较早的为准。
③ 允许影像学和病理学检查结果用于分期。
④ 微小浸润癌诊断必须根据子宫颈锥切标本由有经验的病理科医师作出诊断。
1.2 分期前检查
子宫颈癌治疗前分期很重要,应全面检查评估患者的病情及身体状态,避免遗漏转移病灶,以下检查应作为常规检查:
① 子宫颈活检。镜下浸润必要时行子宫颈锥切及子宫颈管搔刮术以明确组织病理学诊断及病变范围。
② 妇科检查仍然是临床分期的主要依据。
③ 分期为ⅡB期以上或有相关的临床症状或必要时,需行肾图、膀胱镜、肠镜检查。
④ 血清鳞状上皮细胞癌抗原(squamous cell carcinoma antigen,SCCA)(对子宫颈鳞癌)、糖类抗原125(carbohydrate antigen 125,CA125)(对子宫颈腺癌)检查。
⑤ 胸CT、盆腔及上下腹(含腹主动脉旁)平扫+增强MRI或CT,无条件者可行上下腹超声检查和胸部CT,建议ⅠB1期以上有条件者行PET/CT检查。
⑥ 子宫颈HPV定性或定量检测。
⑦ 肿瘤相关基因检测可选择。
1.3 临床分期
遵照FIGO 2018年分期原则,子宫颈癌FIGO临床分期见表1,TNM分期采用美国癌症联合会(American Joint Committee on Cancer,AJCC)第9版,具体见表2。
1.4 影像分期
FIGO 2018年分期把影像学检查结果纳入分期,盆腔和(或)腹主动脉旁淋巴结受累,无论肿瘤的大小与范围(采用r标记),ⅢC1r表示只有盆腔淋巴结转移,ⅢC2r表示腹主动脉旁淋巴结转移。对于ⅠB3、ⅡA2~ⅣA期的子宫颈癌患者,可采用影像学评估分期,根据影像学评估淋巴结是否阳性决定下一步治疗方案。影像学提示盆腔淋巴结阳性,腹主动脉旁淋巴结阴性,可选择下列一种治疗方式:① 盆腔全量同步放化疗+后装腔内放射治疗±腹主动脉旁淋巴结放疗;② 腹主动脉旁淋巴结切除,建议术后影像学检查确定淋巴结已充分切除,照射范围需根据临床和影像学结果决定;③ 病理学检查结果证实腹主动脉旁淋巴结阳性,选择延伸野全量放化疗+后装腔内放射治疗。影像学分期提示盆腔淋巴结阳性,腹主动脉旁淋巴结阳性,直接选择延伸野全量放化疗+后装腔内放射治疗。影像学分期盆腔及腹主动脉旁淋巴结均阴性,可选择盆腔全量同步放化疗+后装腔内放射治疗。


1.5 手术分期
对于ⅠB3、ⅡA2~ⅣA期的子宫颈癌患者也可以采用手术病理学分期,不论肿瘤的大小与范围(采用p标记),ⅢC1p表示只有盆腔淋巴结转移,ⅢC2p表示腹主动脉旁淋巴结转移。采用腹主动脉旁淋巴结切除±盆腔淋巴结切除的手术分期(2B级证据),淋巴结切除上界至肠系膜下动脉水平,建议分期术后行影像学检查明确的淋巴结充分切除,具体照射范围需根据临床和影像学表现决定:① 手术分期病理学检查提示淋巴结阴性,采用盆腔全量放化疗+后装腔内放射治疗。
② 手术分期病理学检查提示盆腔淋巴结阳性,腹主动脉旁淋巴结阴性(ⅢC1p期),选择盆腔全量放疗+后装腔内放射治疗+含铂药物同步化疗。
③ 手术分期病理学检查提示腹主动脉旁淋巴结阳性(ⅢC2p期),需行全身检查排除远处转移,若无远处转移选择延伸野全量放疗+后装腔内放射治疗+含铂药物同步化疗;若存在远处转移,选择系统性全身治疗及个体化治疗。
对于ⅠB3、ⅡA2~ⅣA期的子宫颈癌患者影像学分期提示盆腔淋巴结阳性,腹主动脉旁淋巴结阴性,也可再次选择腹主动脉旁淋巴结切除手术病理学分期,如果手术分期病理学检查提示腹主动脉旁淋巴结阴性,采用盆腔全量放疗+后装腔内放射治疗+铂类药物同步化疗;如果腹主动脉旁淋巴结阳性,选择延伸野全量放疗+后装腔内放射治疗+铂类药物同步化疗[2]。
2子宫颈癌病理类型
子宫颈癌的病理类型遵照妇科肿瘤WHO分类(2020版)原则[3],具体见表3。

3治疗
3.1 基本原则
子宫颈癌治疗方法主要有手术治疗和放疗,化疗广泛应用于与手术、放疗配合的综合治疗和晚期复发性子宫颈癌的治疗。目前靶向治疗、免疫治疗及其联合治疗可用于复发或转移子宫颈癌的全身系统性治疗。子宫颈癌综合治疗不是几种方法的盲目叠加,而应有计划地分步骤实施,治疗中根据手术结果和放疗后肿瘤消退情况予以调整,原则上早期子宫颈癌以手术治疗为主,中晚期子宫颈癌以放疗为主,化疗为辅。放疗适用于各期子宫颈癌,外照射可采用前后对穿野、盆腔四野、三维适形、调强放疗。适形放疗和调强放疗已应用于临床,由于子宫颈癌后装腔内放疗的剂量学特点,具有不可替代性。手术治疗适用于分期为ⅠA期、ⅠB1、ⅠB2、ⅡA1的患者,ⅠB3期及ⅡA2期首选推荐同步放化疗,在放疗资源缺乏地区可选择手术。对于未绝经的患者,特别是年龄小于40岁的患者,放疗容易引起盆腔纤维化和阴道萎缩狭窄,早于ⅡB期、无手术禁忌证者可选择手术治疗。手术入路推荐开腹手术或经阴道手术,对于ⅠA1期无脉管侵犯患者可选腔镜微创手术。目前化疗广泛适用于子宫颈癌治疗,采用以铂类药物为基础的单药或联合化疗,化疗中可联合贝伐珠单抗治疗。而对于二线治疗,可以选用靶向治疗或免疫治疗,例如,程序性死亡[蛋白]配体-1(programmed death ligand-1,PD-L1)阳性或微卫星高度不稳定(microsatellite instability-high,MSI-H)/错配修复缺陷(deficient mismatch repair,dMMR)的患者可选择程序性死亡[蛋白]-1(programmed death-1,PD-1)抑制剂(如派姆单抗)[4-6]。NTRK基因融合阳性的患者可以选用拉罗曲替尼或恩曲替尼。治疗方式的选择取决于本地区现有的设备、妇科肿瘤医师的技术水平以及患者的一般状况、年龄、愿望、肿瘤分期和肿瘤标志物检测结果,治疗前应进行充分的医患沟通。
3.2 子宫颈癌的手术治疗
3.2.1 手术分型
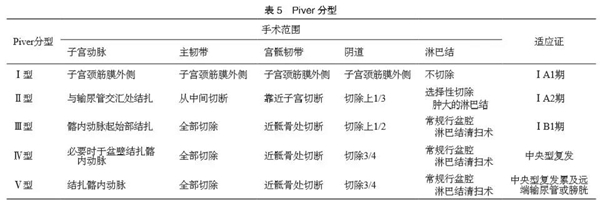
子宫颈癌手术治疗方式包括保留生育功能手术、不保留生育功能手术、盆腔廓清术和腹主动脉±盆腔淋巴结切除分期手术。保留生育功能手术包括子宫颈锥切术和经腹或经阴道根治性子宫颈切除术。不保留生育功能手术采用Querleu-Morrow(QM)分型,包括筋膜外子宫切除术(A型)、改良根治性子宫切除术(B型)、根治性子宫切除术(C型)和超根治性子宫切除术(D型)[7]。C型手术又分为保留膀胱神经(C1型)和不保留膀胱神经(C2型)。根治性子宫切除手术方式推荐开放性手术[8-9]。放疗后盆腔中心性复发或病灶持续存在可选择盆腔廓清术,包括前盆腔廓清术、后盆腔廓清术和全盆腔廓清术。关于盆腔淋巴结的处理,可选择双侧盆腔淋巴结切除或前哨淋巴结显影。QM分型见表4,Piver分型见表5。

3.2.2 前哨淋巴结显影
在早期病例中应用,可以避免系统的盆腔淋巴结切除。肿瘤直径<2.0 cm时检测率和显影效果最好[10-11]。前哨淋巴结显影推荐用于经选择的Ⅰ期子宫颈癌患者手术。具体操作为在子宫颈3和9点或3、6、9、12点位置注射染料或放射性胶体99mTc(图1)。注射染料采用直观观察有色染料,注射99mTc采用γ探测器,吲哚菁绿(indocyanine green,ICG)采用荧光摄像。病理科医师对前哨淋巴结(sentinel lymph nodes,SLN)进行超分期可提高微小转移的检出率。ICG能识别出比蓝色染料更多的SLN[12]。

图 1 子宫颈染料及标记注射点示意图
3.2.3 各期子宫颈癌手术治疗
详见3.5各期子宫颈癌的治疗选择建议。
3.3 子宫颈癌放疗
各期子宫颈癌都适合放疗,包括各种病理学类型,患有内科疾病不能耐受手术的CINⅢ可以选择单纯腔内放疗。但对于年轻的早期子宫颈癌患者,考虑到对卵巢功能的保护,主要采用手术治疗或卵巢移位以后的盆腔放疗。
3.3.1 一般性原则
子宫颈癌放疗包括远距离体外照射(体外照射)和近距离放疗,两者针对的靶区不同,外照射主要针对子宫颈癌原发灶和盆腔蔓延及淋巴转移区域,近距离放疗主要照射子宫颈癌的原发病灶区域。应有足够的剂量以保证疗效,与此同时也需要最大限度地保护邻近正常组织,提高患者生存质量。需要根据患者一般状况、肿瘤范围以及治疗单位放疗设备条件、患者意愿来选择放疗方式。体外放疗可选择前后二野传统照射技术,或精确放疗技术如三维适形放疗(three-dimensional conformal radiotherapy,3D-CRT)、适型调强放疗(intensity-modulated radio therapy,IMRT)、容积调强放疗(volumetric modulated arc therapy,VMAT)、螺旋断层放疗(TOMO)等。腔内照射可选择二维、三维或四维技术。外照射不能取代后装治疗在子宫颈癌根治性放疗中的作用。
子宫颈癌的放疗剂量根据分期不同而有所差别。A点总剂量为盆腔体外照射联合后装治疗换算后的总的生物等效剂量,对于早期(ⅠA期及病灶小于1.0 cm的ⅠB1期)子宫颈局部肿瘤小的患者,也可以单独接受后装腔内治疗,特别是对外照射放疗(external beam radiation therapy,EBRT)有相对禁忌证者。A点常给予60~65 Gy的等效剂量。EBRT与腔内近距离放疗(intracavitary radiotherapy,ICRT)联合方案也是这类患者的一种选择。局部肿瘤大或晚期患者 A点总剂量≥85 Gy[常规2 Gy分次放射的生物等效剂量(equivalent dose in 2 Gy/f,EQD2)]。治疗剂量应根据治疗过程中的患者症状、盆腔检查及影像学检查等获得的肿瘤变化及时调整,采用个体化放疗方案。根治性放疗应尽量在8周内完成。无化疗禁忌患者,放疗过程中需要接受铂类药物为基础的同步化疗。
3.3.2 体外照射
体外照射主要针对子宫颈癌原发灶和盆腔蔓延及淋巴转移区域,要求在5~6周内完成,尽量避免放疗时间延长。强调不能以任何体外照射方式替代后装放疗。
3.3.2.1 体外照射靶区设定
子宫颈癌放疗靶区的设定应根据妇科检查情况和影像学检查(如CT、MRI、PET/CT)确认,应包括子宫、子宫颈、子宫旁和上1/3阴道(或距阴道受侵最低点下2.0 cm,ⅢA期患者包括全部阴道)以及盆腔淋巴引流区,如闭孔、髂内、髂外、髂总、骶前;如果腹股沟区淋巴结、腹主动脉旁淋巴结转移,该区域也应包括在照射野内。
3.3.2.2 照射野设定
采用X线模拟定位机或CT、MRI模拟定位机定位。
⑴ 盆腔等中心照射:包括下腹及盆腔,设前后野等中心垂直照射。上界在L4~L5间隙,下界在闭孔下缘或肿瘤下界以下至少2.0 cm,侧界在真骨盆最宽处向外1.5~2.0 cm,同时,应用铅块[有条件者用多叶光栅技术(multi-leave collimators,MLC)]遮挡正常器官。每次盆腔中平面处方剂量为1.8~2.0 Gy,每周4~5次。盆腔等中心照射可分两阶段完成,第1阶段为全盆腔等中心照射,DT量为20~30 Gy,2~3周完成;第2阶段建议行影像学复查,可根据情况重新定位,中间遮挡照射,全盆腔中间遮挡4.0 cm×(8.0~12.0)cm,以降低危及器官膀胱和直肠的受量,给后装治疗提供剂量空间,DT量为20~25 Gy(EQD2),2~3周完成。
⑵ 四野箱式照射:即盆腔前后两野照射加两个侧野照射,主要适用于特别肥胖的患者拟增加子宫旁或淋巴引流区的剂量。上界在L4~L5间隙,下界在闭孔下缘或肿瘤下界以下至少
2.0 cm,侧界在真骨盆最宽处向外1.5~2.0 cm。两侧野前缘达耻骨联合(包括髂外淋巴引流区),后缘在S2~S3骶椎交界水平(包括骶前淋巴引流区),如子宫颈原发灶大,宫骶韧带受累,后缘可达S3~S4骶椎水平,应用铅块或MLC技术遮挡正常器官。每天四野同时照射,一般给予B点DT量为45~50 Gy(EQD2),4~5周完成。
⑶ 腹主动脉旁野(延伸野)照射:髂总或主动脉旁淋巴结转移时需行延伸野照射,照射野的宽度一般为6.0~8.0 cm,长度依据淋巴结转移的范围予以个体化设计。建议DT量为40~45 Gy,4~5周,每天1次,1.8~2.0 Gy,照射时要注意保护肾脏和脊髓。对腹主动脉旁淋巴引流区的照射,建议采用适形或调强精确放疗技术。
3.3.2.3 射线选择
根据采用的放疗技术、照射野数以及医疗机构的设备、防护条件而选择射线。射线能量越高,其穿透能力越强,需要的防护条件越高,前后二野照射可选择 10~15 MV X射线,多野照射可选择6~10 MV X射线。
3.3.2.4 精确放疗
精确放疗技术实施均基于靶区的精确定位,包括靶区准确定义、针对治疗中靶区变化和器官移动的应对、摆位及质量控制,其中合理的靶区勾画是治疗成败的关键,也直接影响放疗并发症的发生与否[13-15]。建议行MRI或PET/CT检查以保证照射靶区覆盖受侵子宫旁及转移淋巴结组织,同时最大限度地保护直肠、小肠、膀胱等危及器官。子宫颈癌的靶区包括大体肿瘤区(gross tumor volume,GTV)、临床靶区(clinical target volume,CTV)和计划靶区(planning target volume,PTV)。
⑴ GTV:指临床可见的肿瘤灶靶区,一般诊断手段,如妇科检查、CT、MRI、PET/CT,能够确定具有一定形状和大小的病变范围,包括原发病灶、转移淋巴结和其他转移病灶。理论上,子宫颈癌行广泛性子宫切除术+淋巴结切除术后没有GTV。未行手术切除者,GTV应包括子宫颈和受累的阴道、子宫体、子宫旁、转移淋巴结及其他转移病灶。
⑵ CTV:包括肿瘤临床靶区和亚临床靶区。CTV主要包括盆腔原发肿瘤区和淋巴引流区,亚临床灶靶区为肿瘤可能侵犯的范围。
盆腔原发肿瘤区对于未行子宫切除者包括肿瘤、全子宫(子宫颈+子宫体)、部分阴道、子宫旁或阴道旁软组织;对于已行子宫切除者包括残存肿瘤、阴道残端、上段阴道(3.0~4.0 cm)、阴道旁或瘤床软组织。淋巴引流区[16]包括闭孔、髂内、髂外、髂总±腹主动脉旁淋巴结引流区。对于影像学诊断子宫颈间质受侵的患者,应包括骶前淋巴引流区;如果髂总淋巴结、腹主动脉旁淋巴结有转移则需行腹主动脉旁淋巴引流区照射,其靶区上界要求达肾血管水平;如果转移淋巴结超过肾血管水平,则根据受侵淋巴结范围决定上界;肿瘤侵及阴道下1/3时,靶区需包括全阴道及双腹股沟淋巴引流区。需要特别指出的是,应建立考虑膀胱体积变化的内靶区(internal target volume,ITV),若在制订计划时发现直肠过度扩张,应考虑再次行CT、MRI模拟定位。
⑶ PTV:确定PTV的目的是确保临床靶区得到规定的治疗剂量。PTV应包括CTV、照射中患者器官运动和由于日常摆位、治疗中靶位置和靶体积变化等因素引起的扩大照射范围。子宫颈癌体外照射由CTV外放一定距离形成PTV,目前没有统一标准。
⑷ 处方剂量:外照射处方剂量约45~50 Gy,对于转移淋巴结可采用同步加量照射或后程加量,根据转移淋巴结大小,增加剂量10~15 Gy,总剂量可达55~65 Gy。加量照射时需要注意保护临近正常组织。
3.3.3 近距离放射治疗
近距离放射治疗主要照射子宫颈癌的原发区域,在子宫颈癌治疗中占有重要地位。根据情况选择传统二维后装或图像引导的三维后装治疗。
3.3.3.1 剂量率
根据后装治疗时放射源对A点剂量的贡献速率分为低剂量率(low dose rate,LDR)、中剂量率(middle dose rate,MDR)和高剂量率(high dose rate,HDR)。目前,国内多使用HDR后装治疗机。A点剂量以传统剂量分割及LDR近距离治疗为依据。对于近距离放疗,设定为一个4~7 Gy/h的LDR。应用HDR近距离放疗应当依据线性二次方程定义HDR的A点剂量,即转化成生物等效LDR的A点剂量。如30 Gy的HDR的A点剂量被分割为5次照射,等同于采用LDR的A点的40 Gy剂量(剂量率换算参考第4版《肿瘤放射治疗学》)。
3.3.3.2 腔内放疗剂量
应与体外照射剂量统筹考虑,一般给予A点剂量20~42 Gy,体外联合腔内放疗总剂量(EQD2)大于75 Gy,每次5~7 Gy,每周1次,腔内后装治疗当天不进行体外照射。体外照射联合腔内治疗A点的EQD2因期别而异,ⅠA2期应达到75~80 Gy(EQD2),ⅠB1、ⅠB2和ⅡA1期达到80~85 Gy,ⅠB3、ⅡA2和ⅡB~ⅣA期≥85 Gy(EQD2),采用不同剂量率后装机治疗时,应进行生物剂量转换(腔内剂量以体外常规分割等效生物剂量换算),同时注意对膀胱及直肠剂量的监测,避免膀胱及直肠的过高受量。正常组织的限定剂量为:直肠2 cc≤65~75 Gy;乙状结肠2 cc≤70~75 Gy;膀胱 2 cc≤80~90 Gy。
3.3.3.3 后装治疗时机
通常在外照射开始后,子宫颈口便于暴露时进行,在子宫颈条件允许原则下应尽早进行,最好与体外照射同步进行,以缩短总放疗时间。最常用的传统二维后装治疗采用剂量参数系统包括A、B点及膀胱和直肠点的剂量。
3.3.3.4 三维后装治疗
子宫颈癌近距离治疗中采用图像引导的三维治疗计划有明显优势,可以提高局控率、肿瘤特异性生存率和总生存率。采用CT或MRI进行定位,扫描范围从髂前上嵴(或子宫底上3.0 cm)至坐骨结节下缘,层厚3 mm。对于无法行MRI定位的单位,可进行CT扫描定位,但需要参照定位前MRI扫描图像。
靶区、危及器官(organ atrisk,OAR)勾画,参考ICRU89号文件:以MRI-T2加权像上的高信号及灰色信号加上妇科查体病灶确定为GTV。CTV分3 类:肿瘤高危临床靶区
(CTV-THR),包括整个子宫颈和后装治疗时残留的可见肿瘤及查体和MRI 确定的残留病变组织。肿瘤中危临床靶区(CTV-TIR),包括GTV-Tinit的范围映射在近距离治疗时影像上的区域,及CTV-THR基础上外扩的总和。肿瘤低危临床靶区(CTV-TLR)代表来自原发肿瘤潜在的连续或非连续的具有临床下病灶扩散的危险区域。建议以D90、D100评估CTV-THR和CTV-TIR的剂量,以V150、V 200评估高剂量体积;以D1cc、D2cc评估OAR的耐受剂量。A点剂量仍需报告,作为评价靶区剂量的参考。以CTV-THR确定处方剂量,剂量至少达到80 Gy,对于肿瘤体积大或退缩不佳病灶,应该≥87 Gy。OAR限定剂量为:直肠2 cc≤65~75 Gy;乙状结肠2 cc≤70~75 Gy;膀胱2 cc≤80~90 Gy。当腔内近距离治疗无法满足上述剂量要求时,可考虑联合组织间插植放疗。
3.3.3.5 特殊情况后装治疗
对于子宫切除术后患者(尤其是阴道切缘阳性或肿瘤近切缘者),可采用阴道施源器后装治疗作为体外放疗的补充。以阴道黏膜表面或阴道黏膜下5 mm处为参照点,高剂量率192Ir剂量为20~24 Gy(EQD2)。对于子宫颈外生型大肿瘤,特别是出血较多者,体外放疗前可先给予后装治疗消瘤止血,肿瘤表面出血多采用阴道施源器,以阴道黏膜表面为参考点,一般给予10~12 Gy。
3.3.4 OAR的耐受剂量
子宫颈癌放疗邻近器官的耐受剂量:子宫颈癌放疗的OAR包括膀胱、直肠、结肠、骨髓、皮肤、小肠、输尿管等,一般用TD5/5表示最小放射耐受量,表示在治疗后5年内,预计严重并发症发生率不超过5%。
3.3.5 根治性放射治疗时间控制
子宫颈癌放射治疗包含体外照射和腔内照射,总时间应控制在7~8周内。
3.3.6 各期子宫颈癌的放疗
3.3.6.1 ⅠA1期子宫颈癌的放疗
ⅠA1期子宫颈癌的放疗以后装腔内治疗为主,如果子宫颈锥切标本无淋巴脉管间隙浸润(lymphovascular space invasion,LVSI),可单独行后装治疗,子宫颈锥切标本有LVSI,后装治疗±盆腔外照射,参考点A点的EQD2为60~65 Gy。
3.3.6.2 ⅠA2、ⅠB1、ⅠB2、ⅡA1期子宫颈癌的放疗
采用盆腔外照射+后装治疗,盆腔外照射45~50 Gy,后装治疗+外照射给予A点的EQD2为75~85 Gy(EQD2)。
3.3.6.3 ⅠB3、ⅡA2、ⅡB~ⅣA期子宫颈癌的放疗
放疗前必须进行盆腔淋巴结状况的评估,建议用影像学评估或手术评估确定放射野,盆腔45~50 Gy的体外放射剂量,局部病灶可以在图像引导下加量10~15 Gy。如腹主动脉旁淋巴引流区需加量,应在影像引导下予以45~50 Gy照射,局部病灶可缩野加量10~15 Gy。对于子宫颈局部病灶,后装治疗+外照射给予A点总剂量85 Gy以上。放疗中应该有2~3次临床和影像学疗效评估,必要时重新定位,以确定个体化治疗剂量。
3.3.6.4 ⅣB期子宫颈癌的放疗
ⅣB期子宫颈癌的放疗为姑息性治疗,剂量基本同ⅣA期子宫颈癌治疗剂量,但由于有直肠或膀胱侵犯,应尽量采用个体化放疗。
3.3.6.5 其他部位寡转移病灶
对于腹股沟、颈部淋巴结、肺、肝等寡转移病灶,可以考虑根治性放疗。
采用SBRT给予1~5分次的较高剂量照射;照射野内复发病灶的再程放疗可以考虑采用SBRT技术[17]。
3.3.7 术后放疗
子宫颈癌术后放疗包括子宫颈癌根治术后放疗及单纯性全子宫切除术后意外发现的子宫颈癌的放疗。由于术后粘连,肠管的活动度变差,容易导致肠道局部受量过大,推荐调强放疗等立体照射技术,盆腔剂量45~50 Gy[15],建议在术后8周内完成。放射野可根据术后病理学检查结果来确定。有髂总或腹主动脉旁淋巴结转移者,腹主动脉旁淋巴引流区也应给予(50±5)Gy的照射剂量,阴道切缘阳性或近切缘者,应增加后装近距离治疗,推荐柱状施源器阴道黏膜下0.5 cm 5.5 Gy×2次,或阴道黏膜面6.0 Gy×3次。详见3.6.1子宫颈癌根治术后辅助放疗。
3.4 子宫颈癌的化疗
子宫颈癌化疗以顺铂为基础的联合化疗或单用顺铂化疗为主。目前主要适用于同步放化疗、新辅助化疗和姑息化疗。同期放化疗一般采用顺铂单药,不能耐受顺铂者可采用卡铂或可选择的含铂联合化疗。新辅助化疗主要用于ⅠB3或ⅡA2期,即肿瘤直径≥4.0 cm的局部晚期子宫颈癌术前化疗,一般2~3个疗程。新辅助化疗可以提高局部控制率和手术切净率,但不能改善子宫颈癌的预后,且术后病理学高危因素易被掩盖,原则上不推荐使用。晚期及复发性子宫颈癌初始化疗首选含铂类药物联合化疗+贝伐珠单抗的联合方案,如顺铂/卡铂+紫杉醇/紫杉醇脂质体+贝伐珠单抗,也可选择顺铂+紫杉醇/紫杉醇脂质体、拓扑替康+紫杉醇/紫杉醇脂质体等联合化疗方案。接受化疗或化疗后出现疾病进展时,对于PD-L1阳性或MSI-H/dMMR患者首选派姆单抗。派姆单抗也可用于无法切除或转移性的高肿瘤突变负荷(tumor mutation burden-high,TMB-H)肿瘤,而拉罗曲替尼、恩曲替尼用于NTRK基因阳性肿瘤(表6)。
3.5 各期子宫颈癌的治疗选择建议
3.5.1 ⅠA1期子宫颈癌治疗
应根据患者是否有生育要求选择治疗方法。有生育要求者:可采用子宫颈锥切术,子宫颈锥切标本无脉管浸润,切缘至少达3 mm阴性距离为适应证,如果切缘阴性(边缘没有浸润

性癌或高度鳞状上皮内病变)可选择观察,如果切缘阳性,则推荐再次锥切或行子宫颈切除术。有脉管浸润时,首选子宫颈根治性切除术+盆腔淋巴结切除术(或SLN显影),手术先行盆腔淋巴结切除,送快速冷冻切片病理学检查或快速石蜡切片病理学检查。有转移者,应改行改良根治性子宫切除术(B型);无转移者,行根治性子宫颈切除术。次选子宫颈锥切+盆腔淋巴结切除(或SLN显影),锥切切缘至少有3 mm的阴性距离,如果切缘阳性,推荐再次锥切或行子宫颈切除术。对于NECC、胃型腺癌或恶性腺瘤患者,不支持其保留生育能力。
无生育要求者:ⅠA1期无LVSI,行子宫颈锥切术,确认锥切切缘阴性。不能手术者可选择观察,可行手术者选择筋膜外子宫切除术(A型)。如切缘阳性可考虑重复锥切活检以更好地评估浸润深度以排除ⅠA2/ⅠB1期病变;或选择筋膜外或改良根治性性子宫切除术(B型)+盆腔淋巴结切除术(切缘为癌时淋巴结清扫为2B类证据)(或SLN显影)。如果患者伴有淋巴血管受侵,行改良根治性子宫切除术(B型)+盆腔淋巴结切除术(或SLN显影)。对于不能手术的患者或拒绝手术的患者可选择近距离治疗±外照射。根据正常组织的耐受性、放疗分割方法和靶区大小调整方案。A点剂量一般为60~70 Gy(EQD2)。
3.5.2 ⅠA2期子宫颈癌治疗
ⅠA2期子宫颈癌治疗仍可根据是否有生育要求选择。
有生育要求者:行根治性子宫颈切除术+盆腔淋巴结切除术,术中先行盆腔淋巴结切除,送冷冻切片或快速石蜡切片检查,有淋巴结转移者,改行根治性子宫切除术(C型)±腹主动脉旁淋巴结取样(髂总淋巴结阳性或疑有腹主动脉旁淋巴结转移者);淋巴结无转移者,行根治性子宫颈切除术(子宫颈病变距切缘大于8 mm)。无生育要求者:行改良根治性子宫切除术(B型)+盆腔淋巴结切除术,年龄小于45岁者可切除输卵管、保留双侧卵巢。
有手术禁忌、无生育要求者可选择根治性放疗。近距离放疗±盆腔外照射,A点的EQD2一般为70~80 Gy(EQD2)。
3.5.3 ⅠB1、ⅠB2及ⅡA1期子宫颈癌治疗
有生育要求者:ⅠB1期可行根治性子宫颈切除术(C型)。ⅠB2期肿瘤直径为2.0~4.0 cm者,推荐行经腹根治性子宫颈切除术(C型)。术中先行盆腔淋巴结切除,送术中快速冷冻切片病理学检查,如无转移,根治性子宫颈切除术(C型)+盆腔淋巴结切除术±腹主动脉旁淋巴结切除(可考虑行SLN显影:阳性和可疑均送术中快速冷冻切片病理学检查);如有转移,应考虑放弃手术改行根治性放疗或行根治性子宫切除术(C型)+盆腔淋巴结切除术±腹主动脉旁淋巴结切除。NECC和胃型腺癌被认为不适用此种手术。
无生育要求者可选择:① 根治性子宫切除术(C型)+盆腔淋巴结切除(1类证据)±主动脉旁淋巴结切除(2B类证据),可考虑行SLN显影。绝经前如双侧卵巢正常,45岁前,可保留双侧卵巢。根治性子宫切除术的标准术式是开腹(1类证据)。② 有手术禁忌证或拒绝手术者,可行盆腔外照射+阴道近距离放疗±含铂药物的同期化疗。
3.5.4 ⅠB3和ⅡA2期
⑴ 盆腔外照射+含顺铂方案的同步化疗+近距离治疗(传统方法为75~80 Gy至总A点)[A点的EQD2≥85 Gy(EQD2),B点为40~50 Gy](EQD2,首选)。对于阴道侵犯明显的患者,必要时可加用阴道塞进行后装腔内放疗,黏膜下0.5 cm处给予20~30 Gy(EQD2)。同时治疗根据正常组织耐受性、分割和靶体积大小进行调整[18-22]。
⑵ 根治性子宫切除术(C型)+盆腔淋巴结切除±主动脉旁淋巴结取样(肿瘤较大、怀疑或已知有盆腔淋巴结疾病的患者)。首先进行盆腔淋巴结切除术,如果淋巴结阴性,进行根治性子宫切除术。如果淋巴结阳性,选择放化疗。不推荐术前以铂类药物为基础的新辅助化疗,根治性术后应根据病理学高危/中危因素选择放疗或同步放化疗。
根治性子宫切除术后如有病理学高危因素(淋巴结转移,子宫旁或手术切缘受累),首选同步放化疗,时间在手术后6周内完成。目前有研究结果显示,同步放化疗前化疗(紫杉醇+顺铂),放疗后2个周期化疗与同步放化疗效果相当[23-24],可用于放疗资源紧张的地区。
⑶ 盆腔外照射+含顺铂方案的同步化疗+近距离治疗+选择性子宫切除术(根治性放疗后子宫颈病灶残存)。
初次放化疗后是否推荐辅助子宫切除术存在争议,目前为3类证据推荐[25-26]。放疗后辅助子宫切除术能改善盆腔控制,但不能改善总生存率[27-29]。对于因疾病范围或子宫解剖学关系不能充分覆盖近距离放疗的患者,可以考虑采用此方法。
3.5.5 ⅡB~ⅣA期子宫颈癌治疗
采用铂类药物为基础的同步放化疗,可选择周化疗或3周化疗。常规放疗剂量:肿瘤直径≥4.0 cm,A点应达到85 Gy(EQD2)及以上,ⅢB期患者B点应达到45~50 Gy(EQD2)。对于盆壁受侵明显的患者,必要时可高适形缩野局部盆腔加量10~15 Gy。对于阴道侵犯明显的患者,建议采用三维后装放疗。放疗范围包括已知及可疑肿瘤侵犯的部位。放疗中应该有2~3次临床和影像学检查疗效评估,必要时重新定位,以确定个体化治疗剂量。治疗结束后评估,进入随访;若局部病灶持续存在或局部复发,考虑全身治疗(化疗、靶向治疗、免疫治疗)、姑息性支持治疗、子宫切除术或盆腔廓清术。推荐手术在放疗后3个月左右评估,充分知情后决定。
免疫治疗可用于晚期或复发的子宫颈癌。免疫治疗患者检出相关的分子标志物才能取得较高的缓解率(包括PD-L1+、MSI-H、TMB-H等)。其他药物靶向治疗和生物制剂仍然需要更多的临床研究数据支持,鼓励参加相关的临床试验。
3.5.6 ⅣB期子宫颈癌
⑴ 寡转移病灶,若适合局部治疗,可考虑局部切除±个体化放疗,或局部消融治疗±个体化放疗,或个体化放疗±全身系统性治疗,也可考虑综合治疗。在进行盆腔局部放疗的同时,应加强以铂类药物为基础的联合化疗,并针对转移灶进行个体化治疗,加强对症治疗、营养治疗、止痛治疗,以控制病情进展,改善生存质量。
⑵ 全身广泛转移者,应进行全身系统性治疗及最佳支持治疗,参加临床试验。
靶向治疗药物在ⅣB期患者中得到广泛应用,以贝伐珠单抗为代表。贝伐珠单抗可应用于复发晚期的子宫颈癌[30],通常与铂类药物/紫杉醇或铂类药物/拓扑替康等联合使用,应用前仔细评估患者胃肠道/泌尿生殖系统毒性的风险[31-33]。
3.6 子宫颈癌根治术后辅助治疗
3.6.1 子宫颈癌根治术后辅助放疗
⑴ 术后病理学检查结果显示存在高危因素:子宫颈癌根治术后存在淋巴结阳性、切缘阳性或子宫旁阳性任一个高危因素均需补充放疗。术后补充盆腔放疗+铂类同步化疗(1类证据)±阴道近距离放疗,无髂总或腹主动脉旁淋巴结转移,仅行盆腔照射;髂总、腹主动脉旁淋巴结转移,照射需包括腹主动脉旁淋巴引流区,如果盆腔淋巴结多枚阳性,腹主动脉旁淋巴结清扫阴性,可不延伸放射野,如未做腹主动脉旁淋巴结清扫,可选择延伸放射野;如有腹主动脉旁淋巴结转移者,还需进一步明确有无其他部位的远处转移。
⑵ 术后病理学检查结果显示存在中危因素:病理学类型和肿瘤浸润范围是重要因素,鳞状细胞癌,需按Sedlis标准[34]来决定是否进行辅助治疗,ⅠB~ⅡA期子宫颈癌患者行根治性子宫切除术后补充放疗或放化疗者,腺癌预后更差。因此,腺癌或腺鳞癌患者术后是否补充治疗应参照“四因素模式”[35-36],如肿瘤≥3.0 cm、浸润子宫颈外1/3、间质脉管间隙见癌栓、腺癌/腺鳞癌,术后病理学因素中,有以上4个中危因素中的2个以上,应当辅助治疗。任何病理学类型,病灶近切缘应当考虑辅助放疗[37]。
⑶ 术后放化疗应遵循的原则:
① 术后存在高危因素者,补充治疗可选择同步放化疗。
② 子宫颈癌术后放疗野设计应覆盖瘤床和引流淋巴结区域在内的盆腹腔,通常剂量为45~50 Gy。
③ 适型调强放疗(intensity-modulated radiotherapy,IMRT)是一种先进和精细的放射治疗技术,有条件应用者可减少放疗的毒性及不良反应。
④ 对于切缘阳性或肿瘤靠近切缘者、肿瘤直径大于4.0 cm或深间质浸润、子宫旁或阴道受累者可采用阴道残端近距离放疗。
⑤ 对于广泛的LVSI,需加铂类药物为主的化疗加阴道残端近距离放疗。
3.6.2 意外发现子宫颈癌的术后治疗
因良性疾病进行单纯子宫切除术后病理学检查意外发现子宫颈癌(仅包括鳞癌、腺癌、腺鳞癌和NECC),由于手术范围不足,绝大多数患者术后需接受进一步的治疗。
对这一类患者首先需明确病理学诊断,对于病理学诊断不清者,尤其是无法判断ⅠA1或ⅠA2期、是否有LVSI、切缘情况不明等,需明确病理学诊断后制定治疗措施。其次,需进行全面检查评估,包括手术范围、查体、血生化检查和影像学检查。影像学检查包括盆腹腔CT、肺CT及盆腔MRI,有条件者可行PET/CT检查, MRI对软组织有较高的识别度,可判断盆腔有无病灶残留,CT和PET/CT有助于发现淋巴结问题和是否有远处转移。根据病理学、影像学检查结果,结合当地技术条件及患者具体情况选择以下治疗方案:
⑴ 术后病理学诊断结果为ⅠA1期,无LVSI,术后可密切随访。
⑵ 术后病理学诊断结果为ⅠA1期且LVSI(+)、ⅠA2、ⅠB1期及以上者,根据不同的情况,可选择不同的后续处理方式,手术切缘的情况与后续治疗方案的选择密切相关。
⑶ 切缘和影像学检查均呈阴性,选择:① 盆腔放疗+阴道残端近距离放疗±含铂药物的同步化疗;② 若子宫标本的病理学检查无Sedlis标准中术后补充放疗的指征,可行根治性子宫旁切除术+阴道上段切除+盆腔淋巴结切除±腹主动脉旁淋巴结切除。再次术后病理学检查阴性,建议随访;再次术后病理学检查结果提示淋巴结阳性、手术切缘阳性或子宫旁阳性,则需辅助盆腔放疗±阴道残段近距离放疗+同期化疗。
⑷ 若病理学检查结果显示切缘阳性,或影像学检查提示有明显肿瘤残留或盆腔淋巴结肿大,或者子宫标本病理学检查有Sedlis标准中术后放疗的指征,应行盆腔放疗+同步含铂化疗+阴道残端近距离放疗。
⑸ 意外发现子宫颈癌的患者在术后选择二次手术治疗,需考虑手术后病理学检查结果、患者对再次手术的耐受能力和当地医疗水平,作出综合判断。虽然手术+术后放疗对意外发现的子宫颈癌是可行的,但预后比直接广泛子宫切除差,由于瘢痕、粘连形成和解剖学改变,手术难度增加。第二次手术的优势在于适于部分早期年轻患者,有望通过再次手术治愈,手术后无需辅助放疗,可保留卵巢功能和阴道功能,避免放疗的不良反应,有助于提高患者的生活质量。对评估术后放疗概率大的病例,不推荐手术和放疗方式的叠加,建议选择盆腔放疗+同期化疗。
3.7 复发性子宫颈癌的治疗
对复发性子宫颈癌进行治疗之前,尽量行复发病灶活检以明确复发或PET/CT证实复发。
3.7.1 局部复发的治疗
局限于子宫颈或阴道的子宫颈癌局部复发,可针对复发部位进行以临床治愈为目标的治疗。
3.7.1.1 既往无放疗史或复发灶位于既往放疗野外
⑴ 可手术切除病灶,手术后再行个体化的外照射治疗±含铂药物化疗方案±近距离放疗。
⑵ 不能耐受手术者或不接受手术者,外照射放疗±同步化疗和(或)近距离放疗。
⑶ 对于初始治疗后短期复发的患者,以全身系统性治疗为主,按照复发性子宫颈癌系统治疗选用化疗,鼓励参加临床试验和做相关基因检测。
⑷ 治疗后再复发者,选择化疗、靶向治疗、支持治疗、免疫治疗,鼓励患者参加临床试验和做相关基因检测。
3.7.1.2 既往有放疗史或复发病灶位于既往放疗野内
⑴ 中心性复发可选择手术治疗,手术应以临床治愈为目的。最可能从手术中获益的患者:盆腔中央复发,无侧盆壁固定或相关肾积水;无病间期较长;复发肿瘤直径小于3.0 cm。
① 盆腔廓清术(前盆腔、后盆腔、全盆腔)±术中放疗(无术中放疗条件者可考虑放射性粒子植入放疗(3类证据),应同时进行盆底重建,术后制订有关社会心理学及性心理学的康复计划。
② 复发病灶直径<2.0 cm并经仔细评估的病例,可行子宫切除术或近距离放疗。
⑵ 不适合手术切除的患者,可予全身系统性治疗、免疫治疗或插植放疗等。
⑶ 非中心性复发治疗:① 针对肿瘤局部放射治疗±化疗;② 切除肿瘤±术中放射性粒子植入放疗(3类证据);③ 以铂类药物为基础的联合化疗,联合贝伐珠单抗;④ PD-1/PD-L1单抗(单用或联合化疗);⑤ 支持治疗;⑥ 鼓励患者参加临床试验。
⑷ 治疗后再复发者可采用全身系统性治疗、支持治疗、免疫治疗和参加临床试验。
3.7.2 远处转移复发的治疗
⑴ 复发灶为多病灶或无法切除者,选择化疗、免疫治疗(PD-1/PD-L1单抗,单用或联合化疗)、放射治疗。
⑵ 病灶可切除者选择:
① 病灶切除±放疗。
② 化疗:一线化疗推荐以铂类药物为基础的联合治疗,首选顺铂+紫杉醇加用血管生成抑制剂贝伐珠单抗;一线治疗后疾病进展及不适合联合化疗的患者,采用单药治疗,如卡铂、白蛋白结合型紫杉醇、培布珠单抗。
③ PD-1/PD-L1单抗治疗。
④ 参加临床试验。
3.8 妊娠期子宫颈癌的处理
3.8.1 诊断方法同非妊娠期子宫颈癌
3.8.2 评估
⑴ 肿瘤评估:组织病理学类型、FIGO分期、影像学检查(超声或MRI)诊断有无淋巴结转移和肿瘤标志物(SCCA)。
⑵ 胎次、妊娠阶段、胎儿的发育情况。
⑶ 总体治疗原则:治疗方案应与产科医师、患者及亲属充分沟通,综合考虑子宫颈癌的恶性程度、孕周及胎儿发育情况,严密监测患者病情发展及产科情况。应充分了解患者及其家属对妊娠的期望等,在决定治疗方案前,患者及其家属享有充分的知情权,结合肿瘤评估结果,选择是否保留胎儿和恰当的治疗方式,获得患者及其家属的知情同意。对各妊娠时期的子宫颈癌尚没有成熟的方案,国际妇科肿瘤协会(International Gynecologic Cancer Society,IGCS)和欧洲妇科肿瘤协会(European Society of Gynaecological Oncology,ESGO)2014年专家共识认为,在不保留胎儿和生育功能时,处理同非妊娠期子宫颈癌。
按照不同分期和孕期的治疗建议:
① 妊娠早期(孕20周以内),除子宫颈癌ⅠA1期外,不建议患者继续妊娠。
② ⅠA1期患者应严密监测,每8周行1次阴道镜检查,必要时子宫颈活检,直至妊娠结束开始治疗。无LVSI可行子宫颈锥切并行子宫颈环扎术(低级别证据)。
③ 妊娠中期(孕20~孕28周)要求继续妊娠、ⅡB期以内者,可继续妊娠。ⅡB期以上者,不建议继续妊娠。ⅠB2期及ⅠB3期继续妊娠患者考虑行新辅助化疗,新辅助化疗可以维持至孕34~35周。对于妊娠中期的处理目前争议较大,应充分评估风险和尊重患者选择权。
④ 妊娠晚期(孕28周以上)诊断子宫颈癌,无论患者期别,患者要求继续妊娠者在孕34周、胎儿肺成熟后采用剖宫产结束妊娠为宜,再根据分期制订相应的治疗方案:ⅠA、ⅠB1期患者可在剖宫产同时行根治性子宫切除术+淋巴结切除术,避免放疗引起的纤维化,并保留卵巢功能;根治性手术后如果需要行放疗的患者,可在切口愈合后进行;ⅡB期以上的子宫颈癌患者,结束妊娠后按分期选择同期放化疗。
3.9 NECC的治疗
该类肿瘤侵袭性强、易发生早期转移、预后较差,对化疗相对敏感,这些对患者的诊治具有重要意义。相对于子宫颈鳞癌、腺癌、腺鳞癌患者,NECC有如下几个特点:
① 有别于其他常见类型子宫颈癌,NECC的病理学诊断主要基于形态学改变,而无论免疫组织化学结果如何。
② 初治评估及治疗过程使用:胸部/腹部/盆腔的CT+脑部MRI,或颈部/胸部/腹部/盆腔/腹股沟PET/CT+脑部MRI,以排除脑转移。
③ 不推荐NECC患者保留生育功能。
④ ⅠB3/ⅡA2期不推荐直接手术治疗。
⑤ NECC对化疗相对敏感,局部晚期患者可行新辅助化疗。
⑥ 无论首选手术还是首选放疗,治疗后所有患者均推荐补充全身系统性治疗,化疗和同步放化疗推荐首选使用顺铂+依托泊苷,若患者不能耐受顺铂,可采用卡铂+依托泊苷。
⑦ 放宽手术后补充放疗的指征。
⑧ 对于新辅助治疗、术后辅助治疗,以及出现疾病复发或转移的病例,一线推荐首选顺铂+依托泊苷或卡铂+依托泊苷,二线推荐方案与鳞状细胞癌/腺癌/腺鳞癌的一、二线推荐治疗一致。
4随访
4.1 随访间隔
治疗结束2年,每3~6个月随访1次,治疗结束3~5年,每6~12个月随访1次。根据患者疾病复发风险进行年度复查。
4.2 随访内容
随访内容包括:全身体格检查、妇科检查、鳞癌抗原、细胞角蛋白等肿瘤标志物检测和子宫颈或阴道残端细胞学、人乳头瘤病毒检查。必要时行阴道镜检查及活体组织病理学检查、胸片、胸部CT、盆腔MRI、超声、全身浅表淋巴结超声检查。根据症状、体征怀疑复发时可进行相关实验室、影像学检查,如血常规、血尿素氮、肌酐等。根据检查结果,必要时行阴道镜检查及活体组织病理学检查、胸片、胸部CT、盆腔MRI、超声、全身浅表淋巴结超声检查。
[参考文献]
OLAWAIYE A B, BAKER T P, WASHINGTON M K, et al. The new (version 9) American Joint Committee on Cancer tumor, node, metastasis staging for cervical cancer[J]. CA Cancer J Clin, 2021. Epub ahead of print.
DELARA R, YANG J, BUCKNER-PETTY S, et al. Surgical or imaging lymph node assessment in locally advanced cervical cancer: a systematic review and meta-analysis[J]. J Gynecol Oncol, 2020, 31(6): e79.
WHO Classification of tumours Editorial Board. Female Genital Tumours. WHO Classification of Tumours, 5th edition, vol. 4[M]. Lyon: IARC Press, 2020: 8.
MINION L E, TEWARI K S. Cervical cancer-state of the science: from angiogenesis blockade to checkpoint inhibition[J]. Gynecol Oncol, 2018, 148(3): 609-621.
CHUNG H C, SCHELLENS J H M, DELORD J P, et al. Pembrolizumab treatment of advanced cervical cancer: updated results from the phase 2 KEYNOTE-158 study[J]. J Clin Oncol, 2018, 36(15_suppl): 5522.
MARABELLE A, LE D T, ASCIERTO P A, et al. Efficacy of pembrolizumab in patients with noncolorectal high microsatellite instability/mismatch repair-deficient cancer: results from the phase II KEYNOTE-158 study[J]. J Clin Oncol, 2020, 38(1): 1-10.
CIBULA D, ABU-RUSTUM N R, BENEDETTI-PANICI P, et al. New classification system of radical hysterectomy: emphasis on a three-dimensional anatomic template for parametrial resection[J]. Gynecol Oncol, 2011, 122(2): 264-268.
RAMIREZ P T, FRUMOVITZ M, PAREJA R, et al. Minimally invasive versus abdominal radical hysterectomy for cervical cancer[J]. N Engl J Med, 2018, 379(20): 1895-1904.
UPPAL S, GEHRIG P A, PENG K, et al. Recurrence rates in patients with cervical cancer treated with abdominal versus minimally invasive radical hysterectomy: a multi-institutional retrospective review study[J]. J Clin Oncol, 2020, 38(10):1030-1040.
WU Y B, LI Z M, WU H Y, et al. Sentinel lymph node biopsy in cervical cancer: a meta-analysis[J]. Mol Clin Oncol, 2013,1(6): 1025-1030.
KADKHODAYAN S, HASANZADEH M, TREGLIA G, et al. Sentinel node biopsy for lymph nodal staging of uterine cervix cancer: a systematic review and meta-analysis of the pertinent literature[J]. Eur J Surg Oncol, 2015, 41(1): 1-20.
FRUMOVITZ M, PLANTE M, LEE P S, et al. The FILM trial: a randomized phase Ⅲ multicenter study assessing near infrared fluorescence in the identification of sentinel lymph nodes (SLN) [J]. Gynecol Oncol, 2018, 149: 7.
LIM K, SMALL W Jr, PORTELANCE L, et al. Consensus guidelines for delineation of clinical target volume for intensity-modulated pelvic radiotherapy for the definitive treatment of cervix cancer[J]. Int J Radiat Oncol Biol Phys, 2011, 79(2): 348-355.
SMALL W Jr, BOSCH W R, HARKENRIDER M M, et al. NRG oncology/RTOG consensus guidelines for delineation of clinical target volume for intensity modulated pelvic radiation therapy in postoperative treatment of endometrial and cervical cancer: an update[J]. Int J Radiat Oncol Biol Phys, 2021, 109(2): 413-424.
KLOPP A H, YEUNG A R, DESHMUKH S, et al. Patient-reported toxicity during pelvic intensity-modulated radiation therapy: NRG oncology-RTOG 1203[J]. J Clin Oncol, 2018, 36(24): 2538-2544.
TAYLOR A, ROCKALL A G, REZNEK R H, et al. Mapping pelvic lymph nodes: guidelines for delineation in intensity-modulated radiotherapy[J]. Int J Radiat Oncol Biol Phys, 2005, 63(5): 1604-1612.
HIGGINSON D S, MORRIS D E, JONES E L, et al. Stereotactic body radiotherapy (SBRT): technological innovation and application in gynecologic oncology[J]. Gynecol Oncol, 2011, 120(3): 404-412.
LANDONI F, MANEO A, COLOMBO A, et al. Randomised study of radical surgery versus radiotherapy for stage Ⅰb-Ⅱa cervical cancer[J]. Lancet, 1997, 350(9077): 535-540.
WHITNEY C W, SAUSE W, BUNDY B N, et al. Randomized comparison of fluorouracil plus cisplatin versus hydroxyurea as an adjunct to radiation therapy in stage ⅡB-ⅣA carcinoma of the cervix with negative para-aortic lymph nodes: a Gynecologic Oncology Group and Southwest Oncology Group study[J]. J Clin Oncol, 1999, 17(5): 1339-1348.
ROSE P G, BUNDY B N, WATKINS E B, et al. Concurrent cisplatin-based radiotherapy and chemotherapy for locally advanced cervical cancer[J]. N Engl J Med, 1999, 340(15):1144-1153.
KEYS H M, BUNDY B N, STEHMAN F B, et al. Cisplatin, radiation, and adjuvant hysterectomy compared with radiation and adjuvant hysterectomy for bulky stage ⅠB cervical carcinoma[J]. N Engl J Med, 1999, 340(15): 1154-1161.
MORRIS M, EIFEL P J, LU J, et al. Pelvic radiation with concurrent chemotherapy compared with pelvic and para-aortic radiation for high-risk cervical cancer[J]. N Engl J Med, 1999, 340(15): 1137-1143.
HUANG H, FENG Y L, WAN T, et al. Effectiveness of sequential chemoradiation vs concurrent chemoradiation or radiation alone in adjuvant treatment after hysterectomy for cervical cancer: the STARS phase 3 randomized clinical trial[J]. JAMA Oncol, 2021, 7(3): 361-369.
TRIFILETTI D M, SWISHER-MCCLURE S, SHOWALTER T N, et al. Postoperative chemoradiation therapy in high-risk cervical cancer: re-evaluating the findings of gynecologic oncology group study 109 in a large, population-based cohort[J]. Int J Radiat Oncol Biol Phys, 2015, 93(5): 1032-1044.
KEYS H M, BUNDY B N, STEHMAN F B, et al. Radiation therapy with and without extrafascial hysterectomy for bulky stage ⅠB cervical carcinoma: a randomized trial of the Gynecologic Oncology Group[J]. Gynecol Oncol, 2003, 89(3): 343-353.
KOKKA F, BRYANT A, BROCKBANK E, et al. Hysterectomy with radiotherapy or chemotherapy or both for women with locally advanced cervical cancer[J]. Cochrane Database Syst Rev, 2015(4): CD010260.
COLOMBO P E, BERTRAND M M, GUTOWSKI M, et al. Total laparoscopic radical hysterectomy for locally advanced cervical carcinoma (stages ⅡB, ⅡA and bulky stages ⅠB) after concurrent chemoradiation therapy: Surgical morbidity and oncological results[J]. Gynecol Oncol, 2009, 114(3): 404-409.
TOUBOUL C, UZAN C, MAUGUEN A, et al. Prognostic factors and morbidities after completion surgery in patients undergoing initial chemoradiation therapy for locally advanced cervical cancer[J]. Oncologist, 2010, 15(4): 405-415.
HUGUET F, COJOCARIU O M, LEVY P, et al. Preoperative concurrent radiation therapy and chemotherapy for bulky stageⅠB2, ⅡA, and ⅡB carcinoma of the uterine cervix with proximal parametrial invasion[J]. Int J Radiat Oncol Biol Phys, 2008, 72(5): 1508-1515.
LEATH C A, STRAUGHN J M. Chemotherapy for advanced and recurrent cervical carcinoma: results from cooperative group trials[J]. Gynecol Oncol, 2013, 129(1): 251-257.
MCLACHLAN J, BOUSSIOS S, OKINES A, et al. The impact of systemic therapy beyond first-line treatment for advanced cervical cancer[J]. Clin Oncol (R Coll Radiol), 2017, 29(3): 153-160.
MARTH C, LANDONI F, MAHNER S, et al. Cervical cancer: ESMO clinical practice guidelines for diagnosis, treatment and follow-up[J]. Ann Oncol, 2018, 29(Suppl 4): iv262.
CIBULA D, PÖTTER R, PLANCHAMP F, et al. The European Society of Gynaecological Oncology/European Society for Radiotherapy and Oncology/European Society of Pathology guidelines for the management of patients with cervical cancer[J]. Int J Gynecol Cancer, 2018, 28(4): 641-655.
SEDLIS A, BUNDY B N, ROTMAN M Z, et al. A randomized trial of pelvic radiation therapy versus no further therapy in selected patients with stage ⅠB carcinoma of the cervix after radical hysterectomy and pelvic lymphadenectomy: a Gynecologic Oncology Group study[J]. Gynecol Oncol, 1999, 73(2): 177-183.
NOH J M, PARK W, KIM Y S, et al. Comparison of clinical outcomes of adenocarcinoma and adenosquamous carcinoma in uterine cervical cancer patients receiving surgical resection followed by radiotherapy: a multicenter retrospective study(KROG 13-10)[J]. Gynecol Oncol, 2014, 132(3): 618-623.
RYU S Y, KIM M H, NAM B H, et al. Intermediate-risk grouping of cervical cancer patients treated with radical hysterectomy: a Korean Gynecologic Oncology Group study[J]. Br J Cancer, 2014, 110(2): 278-285.
DIAZ E S, AOYAMA C, BAQUING M A, et al. Predictors of residual carcinoma or carcinoma-in-situ at hysterectomy following cervical conization with positive margins[J]. Gynecol Oncol, 2014, 132(1): 76-80.




